6. Экспресс - тестирование выполняется:
1) при прикроватном тестировании в стационаре (POCT);
2) в специально выделенных и оснащенных автомобилях;
3) бригадами скорой медицинской помощи или выездными мобильными бригадами на дому;
4) в специализированных палатках или мобильных пунктах забора (СП или мобПЗБ);
5) на авто- и железнодорожных переходах (пунктах пропуска);
6) в специально выделенных и оснащенных пунктах забора биоматериала, выполняющих только данное исследование.
7. Медицинскому персоналу разрешается самостоятельное тестирование.
8. Отбор пробы биоматериала осуществляется обученным медицинским работником с использованием СИЗ (медицинская маска, шапочки, одноразовые перчатки, при необходимости экраны для защиты лица или очки, чистый, нестерильный, одноразовый влагостойкий халат).
9. Инструменты и материалы для забора проб биоматериала и проведения тестирования:
1) экспресс-тест, включающий в себя одноразовую стерильную пипетку для забора капиллярной крови и буферный раствор;
2) спиртовые салфетки;
3) одноразовый скарификатор.
10. Перед первым забором биоматериала в смену медперсонал ПЗБ надевает СИЗ, за исключением перчаток, тщательно моет руки, в соответствии с утвержденным алгоритмом мытья рук, обрабатывает их антисептиком и надевает чистые одноразовые перчатки.
11. Перед каждым забором проб биоматериала медицинский работник тщательно моет руки, в соответствии с утвержденным алгоритмом мытья рук и надевает чистые одноразовые перчатки, забор осуществляется в СИЗ.
2. Забор крови и выполнение теста экспресс-методом
12. Перед забором крови медицинский работник подготавливает инструменты и материалы, необходимые выполнения теста - скарификатор, две спиртовые салфетки, тест-полоски, буферный раствор.
13. Тест-полоска извлекается из упаковки.
14. Дистальная фаланга 4 пальца обрабатывается спиртовой салфеткой.
15. Одноразовым скарификатором выполняется прокол, образец капиллярной крови забирается с помощью стерильной одноразовой пипетки (входящей в набор) и помещается в лунку экспресс-теста. Далее в эту же лунку добавляется 2 капли буферного раствора, входящего в набор.
16. Спиртовой салфеткой обрабатывается место прокола, при необходимости пациент прижимает ее к месту прокола до полной остановки кровотечения.
17. Через установленное время экспозиции лицо, выполняющее тестирование проводит чтение результата. Как правило, время экспозиции составляет 15 минут, но это время может отличаться, в зависимости от используемых тест-систем.
18. Время экспозиции засекается по таймеру. Не допускается превышение времени экспозиции, так как в этом случае результат может быть невалидным!
19. После каждого пациента медицинский работник помещает использованный скарификатор в КБСУ для медицинских отходов класса «В», использованные тест-полоску, пипетку, спиртовые салфетки и использованные перчатки утилизирует в емкость для медицинских отходов класса «В».
20. После каждого пациента медицинский работник обрабатывает рабочие поверхности (стола, стула или кушетки и т.д.) готовыми дезинфицирующими растворами с соблюдением режима дезинфекции согласно прилагаемой инструкции с режимом разведения раствора «при вирусных инфекциях».
21. Не менее 2-х раз в день проводится влажная уборка помещений (за исключением выезда на дом) с применением дезинфицирующего раствора согласно инструкции с режимом разведения раствора «при вирусных инфекциях» и кварцевание, согласно установленного режима с последующим проветриванием помещения не менее 15 минут.
22. После окончания работы медицинский работник снимает СИЗ и помещает их в емкость для отходов класса «В».
23. После снятия СИЗ медицинский работник тщательно моет руки теплой водой с мылом, в соответствии с утвержденным алгоритмом мытья рук, обрабатывает их антисептиком.
24. По окончании смены проводится обработка помещений (автомобиля) по типу генеральной уборки с режимом разведения дезинфицирующего раствора «при вирусных инфекциях» и кварцевание, согласно установленного режима с последующим проветриванием помещений (автомобиля) не менее 15 минут.
3. Интерпретация и действия при получении результата
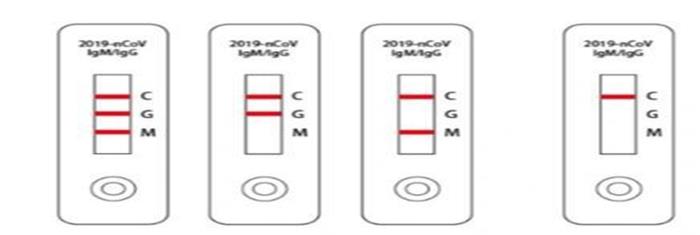
25. Интерпретация результата исследования:
1) положительный IgM - наличие антител, острый период инфекции;
2) положительный IgG - наличие антител, перенесенное заболевание;
3) положительные IgM и IgG - переход из острой стадии в состояние перенесенной инфекции;
4) положительный C (контроль) - индикатор наличия реакции, отрицательный результат;
5) отрицательный С (контроль) - недостаточный объем образца или нарушение техники тестирования. Результат не учитывается.
26. При получении положительного результата экспресс-теста IgM специалист, проводивший исследование:
1) оповещает тестируемое лицо о наличии подозрения на COVID-19 и проводит повторное экспресс-тестирование;
2) при получении повторного положительного IgM извещает о пациенте с положительным результатом руководителя медицинской организации или ответственное лицо, который оповещает территориальный ДККБТУ МЗ РК в течение 2 часов;
3) сразу после повторного положительного результата на IgM проводит забор биоматериала на ПЦР исследование и рекомендует пациенту оставаться дома с соблюдением правил самоизоляции до получения результатов ПЦР тестирования;
4) при получении положительного результата ПЦР тестирования пациент госпитализируется в инфекционный стационар, при получении отрицательного результата направляется на домашний карантин на 14 дней и подлежит медицинскому наблюдению по месту проживания (пребывания) путем обзвона (при возможности видеообзвона).
27. При получении положительного результата экспресс-теста IgG:
1) при получении положительного результата экспресс-теста лабораторный сотрудник сообщает обследованному лицу, сдавшему биоматериал для тестирования, о наличии подозрения на наличие антител, указывающих на перенесенную инфекцию;
2) руководитель или врач-эпидемиолог медицинской организации, сообщает о результате исследования в ТД.
28. При получении отрицательного результата (IgM и IgG не выявлены) обследованному лицу сообщается о высокой вероятности отсутствия COVID-19, и необходимости соблюдения профилактических мер защиты.
29. Все результаты в обязательном порядке фиксируются в приложении ИС РЦЭЗ.
ІI. Тестирование методом ПЦР
1.Тестированию методом ПЦР подлежат:
1.1.По эпидемиологическим показаниям:
1) лица, госпитализированные в провизорный и инфекционный стационар с COVID-19;
2) больные с ОРВИ и пневмониями;
3) лица из числа близких контактов с больным COVID-19 на 1 и 7 день изоляции;
4) лица из числа потенциальных контактов с больным COVID-19 при установлении факта контакта;
5) медицинские работники, имеющие респираторные симптомы;
6) больные COVID-19, находящиеся на амбулаторном лечении и под медицинским наблюдением ПМСП согласно клиническому протоколу;
7) бессимптомные вирусоносители COVID-19 на 10 день после установления факта бессимптомного вирусоносительства.
1.2. С профилактической целью:
1) граждане, въезжающие в Казахстан, через пункты пропуска Государственной границы на автопереходах и железной дороге из стран ЕАЭС и Республики Узбекистан;
2) лица, прибывающие из-за рубежа авиарейсами, помещенные в карантинный изолятор;
3) медицинские работники с повышенным риском заражения COVID-19 (инфекционные стационары, пульмонологические стационаров (отделений), стационарных изоляторов (для бессимптомных), карантинные объекты (для здоровых), приемных покоев стационаров, фильтров амбулаторно- поликлинических организаций, бригад скорой помощи, лабораторные специалисты, осуществляющие ПЦР диагностику, сотрудники санитарно-эпидемиологической службы) 1 раз в месяц;
4) социальные работники ПМСП, обслуживающие подопечных на дому однократно;
5) персонал медико-социальных учреждений, обслуживающий подопечных на дому;
6) призывники.
1.3. С целью эпидемиологического надзора:
1) пациенты при плановой госпитализации в стационар;
2) пациенты при экстренной госпитализации;
3) беременные и новорожденные согласно клинического протокола;
4) пациенты, находящиеся на гемодиализе;
5) лица, поступающие в учреждения УИС (подследственные, обвиняемые, осужденные);
6) лица, вновь поступающие в медико-социальные учреждения, однократно при оформлении;
7) по эпидемиологическим показаниям согласно постановления главного государственного санитарного врача соответствующей территории.
2. Материалом для обнаружения COVID-19 является проба отделяемого из зева и носоглотки, транстрахеальный, носоглоточный аспират, назальный смыв, мокрота.
3. Отбор проб биоматериала осуществляется медицинским работником организации здравоохранения с соблюдением требований противоэпидемического режима.
4. При сборе материала используются СИЗ.
5. Образцы мазков забираются по месту нахождения тестируемого (на дому, в медицинской организации, провизорном и карантинном стационарах, по месту работы) с помощью стерильного тампона с искусственным аппликатором из синтетического материала (например: полиэстер или дакрон) на пластиковом стержне.
6. От одного больного необходимо осуществить забор из зева и носа (2 тампона) в одну пробирку с вирусной транспортной средой.
7. Образец, взятый у пациента сопровождается направлением, содержащим максимальную информацию о больном: Фамилия, имя, отчество пациента, ИИН, возраст, дата заболевания, дата забора и симптомы, страна прибытия, контакт с больным.
8. До момента транспортировки, взятые образцы необходимо хранить в холодильнике, при температурном режиме от 2 до 4 градусов.
9. Образцы, взятые у пациента следует транспортировать в лабораторию филиала НЦЭ, либо другую лабораторию, определенную для тестирования на COVID-19, с соблюдением требований тройной упаковки согласно санитарным правилам «Санитарно-эпидемиологические требования к лабораториям, использующим потенциально опасные химические и биологические вещества», утвержденного приказом МЗ РК от 8 сентября 2017 года №684.
10. В лабораториях проводится специфическая диагностика COVID-19 методом ПЦР в режиме реального времени (реал-тайм).
11. По завершению тестирования на COVID-19 проводится выдача результатов исследования направившей организации и оповещение направившей организации и ТД о результатах исследования.
12. В случае выявления положительного результата дополнительно оформляется экстренное извещение в ТД.
13. Лаборатории, проводящие тестирование предоставляют в ДККБТУ отчетность о количестве и категории протестированных лиц в соответствии с установленной формой и кратностью.
14. Филиалом НПЦСЭЭМ НЦОЗ в отдельных случаях, по показаниям проводится референсное тестирование образцов методом ПЦР реал-тайм на тест-системах валидированных ВОЗ с предоставлением результата исследования направившей организации и оповещение территориального ДККБТУ о результатах референсного тестирования.
15. Филиалом НПЦСЭЭМ НЦОЗ в целях обеспечения качества лабораторных исследований COVID-19 проводится ретестирование (форма внешнего контроля качества) 10% положительных и 5% отрицательных образцов за истекший месяц, с предоставлением отчета в лабораторию, направившую образцы на ретестирование и межлабораторные сличительные испытания (профессиональное тестирование), в том числе с сотрудничающей лабораторией ВОЗ, согласно требованиям стандарта ISO 17043-2013 «Оценка соответствия. Основные требования к проведению проверки квалификации», а также рекомендаций ВОЗ по организации Национальных программ внешней оценки качества.
16. При необходимости расширения групп тестирования населения в закрытых организованных группах населения допускается проведение скрининговых исследований путем объединения диагностического тестирования в пул.
17. Объединение диагностических тестов в пул для скрининга населения в целях недопущения снижения чувствительности анализа допустимо объединение тестирования в разведении 3-5 не более образцов.
18. Проведение диагностического тестирования и расширение объединения в пулы при скринировании населения в лабораториях проводить строго на основании валидированной методики и недопущения снижения чувствительности.
19. Объединение диагностических тестов в пул, допустимо только при методе ПЦР в режиме реального времени (реал-тайм) и соблюдении автоматизированной экстракции нуклеиновых кислот.
20. Пулирование проводится с соблюдением требований биологической безопасности, процедуры вортексирования образцов и формирования пула в объеме 500 мкл и соответствующей идентификации пула.
21. В случае получения в диагностическом пуле положительных результатов проводится индивидуальная диагностика каждого образца, объединенного в пул.
ІІІ. Молекулярно-генетический мониторинг за вирусами SARS CoV-2
1.Использование метода секвенирования второго поколения для мониторинга генетической вариабельности патогенов, их распространенности и происхождения которые могут повлиять на эффективность медицинских контрмер, включая диагностические тесты.
2. Полногеномное секвенирование вируса проводится в лабораториях, определенных МЗ РК.
3.Результаты секвенирования направляются в МЗ РК и применяются для разработки эффективных мер по диагностике и лечению коронавирусной инфекции COVID-19.
Приложение 32
к постановлению Главного
государственного санитарного врача
Республики Казахстан
от 22 мая 2020 года № 37-ПГВр
I. Алгоритм действий медицинских работников, задействованных в проведении мероприятий по COVID-19 в целях предупреждения инфицирования
В связи с высокой контагиозностью и недостаточной изученностью COVID-19 необходимо обеспечить строгое соблюдение противоэпидемического режима в организациях здравоохранения.
1. Медицинские работники организаций здравоохранения каждого пациента с признаками респираторной инфекции и пневмониями должны рассматривать как потенциально инфицированного (источника инфекции). Использовать средства индивидуальной защиты согласно приложению 2 к настоящему постановлению.
2. Медицинские работники и младший медицинский персонал, обеспечивающий уход за пациентами COVID-19 в больницах, определяются приказом руководителя медицинской организации.
3. Медицинские работники и младший медицинский персонал проходит инструктаж по вопросам инфекционного контроля при уходе и лечении больного COVID-19, с отметкой в журнале об инструктаже и личной подписью медицинского персонала.
4. В инфекционных, карантинных и провизорных стационарах необходимо в каждом подразделении (отделение, блок, этаж) из числа опытных медицинских работников назначить лицо, ответственное за соблюдение сотрудниками мер безопасности (масочный режим, гигиена рук, своевременная смена СИЗ), противоэпидемического режима в отделении, блоке, на этаже, который также тщательно проверяет правильность одевания средств защиты, и на выходе через стекло наблюдает за правильностью их снятия, объясняются знаками перед входом персонала в грязную зону.
5. За медицинскими работниками устанавливается постоянное медицинское наблюдение с ежедневным опросом и измерением температуры тела 2 раза в день с регистрацией в журнале наблюдения ответственного медицинского работника отделения.
6. В случае выявления фактов нарушения инфекционной безопасности медицинским персоналом и специалистами санитарно-эпидемиологической службы при оказании медицинской помощи больным или лицам, с подозрением на COVID-19 и проведении противоэпидемических мероприятий в очагах (не использование или не соответствие уровня защиты СИЗ в виду оказываемой медицинской помощи) необходимо предпринять следующие меры: отстранение от работы на 14 дней после последнего контакта и изоляция на домашний или стационарный карантин, с забором материала на лабораторное исследование, организацией медицинского наблюдения, с ежедневной термометрией. При положительном результате направляется на лечение. При отрицательном результате находится на домашнем карантине при наличии условий или в карантинном обьекте и допускается к работе через 14 дней после повторного лабораторного обследования, с отрицательным результатом.
7. При соблюдении всех мер индивидуальной защиты медицинские работники, оказывавшие медицинскую помощь больному или лицам, с подозрением на COVID-19 и специалисты санитарно-эпидемиологической службы при проведении противоэпидемических мероприятий в очагах продолжают исполнять свои должностные обязанности согласно графику работы.
8. При появлении респираторных симптомов или повышении температуры медицинский работник или младший медицинский персонал, имевший риск инфицирования COVID-19 оповещает руководителя медицинской организации, немедленно изолируется и помещается в провизорный стационар.
9. При регистрации COVID-19 в стационарах неинфекционного профиля, принцип изоляции и наблюдения за медицинскими работниками проводится согласно пунктам 6,7 и 8 настоящего приложения.
10. Медицинские работники с повышенным риском заражения COVID-19 должны проходить тестирование на COVID-19 согласно приложению 31 к настоящему постановлению.
11. Зонирование «чистых» и «грязных» зон осуществляется согласно приложению 4 к настоящему постановлению.
12. Во всех медицинских организациях при работе с пациентами необходимо обеспечить бесконтактное взаимодействие между персоналом «чистых» и «грязных» зон.
13. В грязной зоне персонал постоянно работает в СИЗ согласно приложению 2 настоящего постановления.
14. Каждая смена содержится в изоляции от другой смены. Данное мероприятие позволит избежать возможного заражения медицинских работников из разных смен, предупредить внутрибольничное распространение инфекции персоналом, а также ее распространение среди населения.
15. В случае необходимости, консультации и ведение пациентов узкими специалистами максимально необходимо проводить дистанционно.
16. В приемном отделении у поступающих больных производят забор материала для лабораторного исследования.
17. После приема пациента осуществляется обработка поверхностей - стол, перегородка, кушетка, стулья, дверные ручки, предметы мебели и изделия медицинского назначения, непосредственно контактировавшие с пациентом.
18. В отделении для больных должны быть предусмотрены палаты для раздельного размещения больных по срокам поступления, клиническим формам и степени тяжести болезни.
19. Больничные койки размещаются на расстоянии не менее 1 м друг от друга.
20. В инфекционном стационаре основной структурной единицей палатного отделения может быть не палата, а бокс, полубокс или боксированная палата. В боксах предусмотрена полная изоляция больных, они спланированы на 1—2 койки.
21. Больной находится в боксе до выписки и выходит из него через наружный выход с тамбуром (при наличии). Персонал входит в боксы из неинфекционного коридора через шлюз, где производятся смена спецодежды, мытье и дезинфекция рук.
22. Полубоксы, в отличие от боксов, не имеют наружного выхода. Режим полубоксированного отделения отличается от боксированного тем, что больные поступают в полубоксы из общего коридора отделения через санитарный пропускник.
23. Ежедневно проводится тщательная текущая дезинфекция, после выписки больных - заключительная дезинфекция.
24. Пища для больных доставляется в посуде кухни к служебному входу «чистого» блока и там перекладывается из посуды кухни в посуду буфетной госпиталя. В буфетной пища раскладывается в посуду отделений и направляется в раздаточную отделения, где распределяется по порциям и разносится по палатам. Посуда, в которой пища поступила в отделение, обеззараживается, после чего емкость с посудой передается в буфетную, где ее моют и хранят до следующей раздачи. Раздаточная снабжается всем необходимым для обеззараживания остатков пищи. Индивидуальная посуда обеззараживается после каждого приема пищи.
25. Запрещается сотрудникам повторно заходить в грязную зону после отработанного рабочего времени.
26. Необходимо определить сотрудников, ответственных за доставку в грязную зону медицинских изделий, лекарств, препаратов крови, инструментов, белья, документов пищи для пациентов и т.д.
27. Передача лекарств, питания пациентам и других предметов в «грязную» зону осуществляется с минимальными инфекционными рисками. Передаваемые предметы сотрудник «чистой» зоны оставляет на столе шлюза и закрывает дверь с чистой стороны. После закрытия шлюза с чистой зоны, сотрудник «грязной» зоны открывает дверь шлюза с грязной стороны, забирает предметы и закрывает дверь.
28. Всё что выносится из «грязной» зоны обрабатывается с применением дезинфицирующих средств по режиму вирусной инфекции.
29. Обеззараженные медицинские отходы утилизируются в соответствии с санитарно-эпидемиологическими требованиями к обращению с медицинскими отходами.
30. Необходимо наличие канализационного септика для предварительного обеззараживания сточных вод перед сбросом в общую канализацию.
31. Транспортировку больных с подозрением на COVID-19 необходимо осуществлять при соблюдении следующих требований безопасности:
1) медицинские работники бригады скорой медицинской помощи, выполняющей вызов к пациенту с подозрением на COVID-19, непосредственно перед выездом надевают средства индивидуальной защиты. Средства индивидуальной защиты меняются после каждого больного;
2) водитель бригады скорой медицинской помощи также обеспечивается средствами индивидуальной защиты;
3) в случае загрязнения салона биологическим материалом от пациента с подозрением на COVID-19, места загрязнения незамедлительно подвергают обеззараживанию;
4) водитель и медицинские работники бригад скорой медицинской помощи обязаны продезинфицировать обувь, средства индивидуальной защиты рук в отведенных местах после передачи пациента в медицинскую организацию;
5) после завершения медицинской эвакуации пациента с подозрением на COVID-19 в медицинскую организацию автомобиль скорой медицинской помощи и предметы, использованные при медицинской эвакуации, обеззараживаются силами дезинфекторов на территории специальной медицинской организации на специально оборудованной площадке;
6) при невозможности проведения дезинфекции салона автомобиля скорой медицинской помощи силами дезинфекторов на территории медицинской организации дезинфекция проводится водителем и медицинскими работниками бригады скорой медицинской помощи;
7) дезинфекции в салоне автомобиля скорой медицинской помощи подвергают все поверхности в салоне, в том числе поверхности медицинских изделий;
8) обработка поверхностей проводится способом протирания ветошью, смоченной дезинфицирующим раствором, или способом орошения путем распыления дезинфицирующего раствора;
9) после экспозиции дезинфицирующий раствор смывают чистой водой, протирают сухой ветошью с последующим проветриванием до исчезновения запаха дезинфектанта;
10) одноразовые средства индивидуальной защиты, использовавшиеся при оказании медицинской помощи, уборочную ветошь собирают в пакеты и сбрасывают в специальные контейнеры для отходов класса В на территории медицинской организации;
11) водитель и медицинские работники специализированной выездной бригады скорой медицинской помощи после выполнения вызова обязаны пройти санитарную обработку, включающую протирание открытых участков тела кожным антисептиком.
II. Инфекционная безопасность во всех медицинских организациях
32. В организациях здравоохранения необходимо обеспечить:
1) СИЗ соответствующим уровнем защиты согласно приложению 2 к настоящему постановлению;
2) санитарные узлы дозаторами с жидким мылом, электросушилками или одноразовыми бумажными салфетками, мусорными урнами, оснащенными педалью для сбора использованных масок и салфеток;
3) обеспечить достаточным количеством антисептиков, дезинфицирующих средств;
4) регулярное проветривание всех помещений, использование современных устройств, обеспечивающих обеззараживание воздуха в присутствии людей;
5) соблюдение санитарно-дезинфекционного режима.
33. Медицинские работники организаций здравоохранения каждого пациента с признаками респираторной инфекции и пневмониями должны рассматривать как потенциально инфицированного (источник инфекции). Использовать средства индивидуальной защиты согласно приложению 2 к настоящему постановлению.
34. За медицинскими работниками устанавливается постоянное медицинское наблюдение с ежедневным опросом и измерением температуры тела 2 раза в день с регистрацией в журнале наблюдения ответственного медицинского работника отделения.
35. При появлении респираторных симптомов или повышения температуры медицинский работник или любой другой сотрудник медицинской организации оповещает руководителя медицинской организации, немедленно изолируется, проходит лабораторное обследование на COVID-19.
36. В медицинских организациях, оказывающих стационарную помощь необходимо ограничить передвижение медицинских работников по отделениям стационара.
37. В медицинских организациях, оказывающих амбулаторно-поликлиническую помощь необходимо обеспечить организацию сортировки на входе с соответствующими указателями в фильтр на территории и в здании. При выявлении пациента с признаками, схожими с COVID-19, необходимо обеспечить его изоляцию в специально выделенную комнату и вызвать скорую медицинскую помощь.
Приложение 33 изложено в редакции постановления Главного государственного санитарного врача РК от 30.05.20 г. № 38 (см. стар. ред.)
Приложение 33
к постановлению Главного
государственного санитарного врача
Республики Казахстан
от 22 мая 2020 года № 37-ПГВр
Порядок изоляции для лиц,
имевших повышенный риск заражения COVID-19
и транспортировки контактных лиц
I. Порядок изоляции для лиц, имевших повышенный риск заражения COVID-19
1. Лица, имевшие повышенный риск заражения COVID-19, в зависимости от степени риска подразделяются на близкий и потенциальный контакт. Близкий контакт подтвержденного случая COVID-19 определяется как:
- лицо, проживающее совместно со случаем COVID-19 в одном жилище;
- лицо, имеющее незащищенный прямой контакт с больным COVID-19 или инфекционными выделениями случая COVID-19 (например, при кашле, рукопожатии и т.д.);
- лицо, находившееся в закрытом помещении без использования СИЗ (защитной маски) (например, в классе, комнате для совещаний, комнате ожидания в больнице и т.д.) вместе со случаем COVID-19 на расстоянии менее 1,5 метра в течение 15 минут или более;
- медицинский работник или другое лицо, обеспечивающее непосредственный уход за больным COVID-19, или лабораторные специалисты, работавшие с биообразцами больного COVID-19 без рекомендованных СИЗ или с возможным нарушением правил применения СИЗ;
- контакт в самолете, автобусе междугороднего сообщения, поезде, который находился на расстоянии двух сидений в любом направлении от больного COVID-19, а также члены экипажа, которые обслуживали секцию самолета, где летел больной COVID-19.
Наличие эпидемиологической связи рассматривается в течение 14 дней до начала заболевания.
Потенциальный контакт:
- лицо, находившееся с больным COVID-19 в самолете, поезде, автобусе, но не имевшее близкий контакт с ним;
- лицо, находившееся в закрытом помещении без использования СИЗ (защитной маски) (например, в классе, комнате для совещаний, комнате ожидания в больнице и т.д.) вместе со случаем COVID-19 на расстоянии более 1,5 метра в течение 15 минут или более;
2. Все лица, прибывшие из-за рубежа, подлежат изоляции на 2 суток в карантинном стационаре для проведения лабораторного обследования на COVID-19 согласно пункту 1 настоящего постановления. После получения результатов лабораторного обследования на COVID-19 лица, с положительным результатом переводятся в инфекционный стационар, лица с отрицательным результатом на COVID-19 - изолируются на дому (домашний карантин) в течение 12 суток при наличии условий согласно приложению 34 к настоящему постановлению. В случае отсутствия условий для изоляции на дому рекомендуется изоляция в карантинном стационаре.
Лица, прибывшие из-за рубежа авиарейсами, предоставившие справку об обследовании на COVID-19 с отрицательным результатом лабораторного обследования методом ПЦР выданную не позднее 5 дней даты пересечения государственной границы Республики Казахстан изолируются на дому (домашний карантин) в течение 14 суток. Они не подлежат изоляции в карантинном стационаре для проведения лабораторного обследования на COVID-19 до 2-х суток.
3. Контактные лица с больным COVID-19 (близкий контакт) подлежат лабораторному обследованию на COVID-19 методом ПЦР на 1-й день изоляции.
4. При положительном результате лабораторного обследования на COVID-19 на 1-й день изоляции контактный (близкий контакт) и отсутствии клинических проявлений COVID-19 (бессимптомное вирусоносительство) к контактному применяется тактика ведения лиц с бессимптомными формами COVID-19 согласно клиническому протоколу.
5. При отрицательном результате лабораторного обследования на COVID-19 на 1-й день изоляции контактный (близкий контакт) подлежит изоляции на дому (домашний карантин) при наличии условий согласно приложению 34 к настоящему постановлению. В случае отсутствия условий для изоляции на дому рекомендуется изоляция в карантинный стационар.
Затем на 7-й день изоляции проводится повторное лабораторное обследование на COVID-19 методом ПЦР.
При повторном отрицательном результате ПЦР-исследования на 7-день изоляции карантин и изоляция завершаются. При положительном результате ПЦР-исследования на 7-й день изоляции, тактика в отношении изолированного близкого контактного проводится как при бессимптомном вирусоносительстве.
6. При бессимптомном вирусоносительстве пациент подлежит медицинскому наблюдению в амбулаторных условиях и изоляции на дому (домашний карантин) при наличии условий изоляции согласно приложению 34 к настоящему постановлению. При наличии факторов риска согласно утвержденного алгоритма и отсутствии условий для изоляции на дому решение о госпитализации принимается специалистом ПМСП индивидуально в каждом случае по согласованию с эпидемиологом территориального подразделения Комитета контроля качества и безопасности товаров и услуг.
На 10 день изоляции бессимптомный вирусоноситель подлежит повторному лабораторному обследованию на COVID-19 методом ПЦР. При отрицательном результате ПЦР-исследования на COVID-19 карантин завершается. При положительном результате ПЦР-исследования на COVID-19 на 10-й день изоляции, карантин продляется до истечения 14 дня включительно, затем при отсутствии клинических признаков карантин завершается. При завершении карантина специалист ПСМП выдаёт бессимптомному вирусоносителю рекомендации о необходимости соблюдения мер профилактики COVID-19 (использование медицинской маски, антисептиков, гигиена рук, социальная дистанция).
7. Контактные лица с больным COVID-19 (потенциальный контакт) подлежат тестированию методом ПЦР при выявлении. При отрицательном результате лабораторного обследования на COVID-19 проводится разъяснение им о возможных симптомах COVID-19 с получением соответствующей расписки. При положительном результате ПЦР-исследования на COVID-19 тактика в отношении потенциального контактного проводится как при бессимптомном вирусоносительстве.
Расписка
Населённый пункт ________________ «___» ______ 2020 года
Я ______________________________________, ИИН: _________________,
(Ф.И.О. (при наличии)
паспорт/удостоверение личности № _________________, выданного, МВД/МЮ РК от __ __ ____ года, прописанный по адресу ____________________________, фактически проживающий по адресу ___________________________________. принимаю на себя обязательства по соблюдению мер безопасности как лицо с высоким эпидемическим риском COVID-19, утвержденных Постановлением главного государственного санитарного врача Республики Казахстан от _________ 2020 года № ___- ПГВР. Согласен на обработку персональных данных.
Осведомлён о необходимости при появлении температуры или признаков недомогания у любого члена семьи/домохозяйства незамедлительно обратиться в колл-центр по COVID-19 или вызвать скорую помощь, уведомив о карантине и указав причину обращения.
Осведомлён о наличии административной ответственности согласно частью 3 статьи 462 Кодекса Республики Казахстан от 5 июля 2014 года «Об административных правонарушениях» (далее - КоАП) за невыполнение или ненадлежащее выполнение законных требований или постановлений должностных лиц государственных органов в пределах их компетенции.
Осведомлен о наличии административной ответственности, предусмотренной частью 1 статьи 462 КоАП, о запрете воспрепятствования должностным лицам государственных инспекций и органов государственного контроля и надзора в выполнении ими служебных обязанностей в соответствии с их компетенцией, выразившееся в отказе от предоставления необходимых документов, материалов, статистических и иных сведений, информации, либо предоставление недостоверной информации.
Также осведомлён, о наличии уголовной ответственности за применение насилия в отношении представителя власти, в соответствии со статьей 380 Уголовного кодекса Республики Казахстан от 3 июля 2014 года.
Дата:_________
Подпись____________
II. Порядок транспортировки контактных лиц
1. Транспортировка контактных лиц в карантин осуществляется специальным транспортом, желательно с изоляцией водительской кабины от салона, запасом защитных масок для контактных, одноразовых средств для сбора медицинских отходов.
2. Медицинские работники, водитель специального транспортного средства работают в средствах индивидуальной защиты (СИЗ) в соответствии с приложением 2 к настоящему постановлению.
3. Специальные транспортные средства до и после каждой транспортировки контактных лиц подлежат мытью и дезинфекции, защитная и рабочая одежды работников по окончании транспортирования подвергают дезинфекции.
Приложение 34 изложено в редакции постановления Главного государственного санитарного врача РК от 30.05.20 г. № 38 (см. стар. ред.)
Приложение 34
к постановлению Главного
государственного санитарного врача
Республики Казахстан
от 22 мая 2020 года № 37-ПГВр
Условия изоляции на дому (домашний карантин)
Цель домашнего карантина - предупредить возможное заражение COVID-19 от потенциального источника заболевания и тем самым предотвратить распространение COVID-19 на территории Казахстана.
Условия проживания при организации карантина на дому:
Карантин на дому возможен при соблюдении следующих требований/условий:
1. Есть возможность размещения в отдельной комнате лица, подлежащего изоляции (контактный, бессимптомного вирусоносителя) или совместное проживание в одной комнате при наличии не менее 4 кв.метров на 1 человека.
2. Контактный, бессимптомный вирусоноситель и другие члены семьи/домохозяйства должны соблюдать меры профилактики (часто мыть руки с мылом, проводить ежедневную влажную уборку, проветривать помещения, носить медицинские маски).
3. В домохозяйстве нет людей, которые могут подвергаться повышенному риску осложнений после инфекции COVID-19 (люди старше 60 лет с хроническими заболеваниями сердечно-сосудистой системы, сахарным диабетом, метаболическим синдромом, хроническими заболеваниями почек).
4. Есть доступ к стационарному телефону или мобильной связи.

